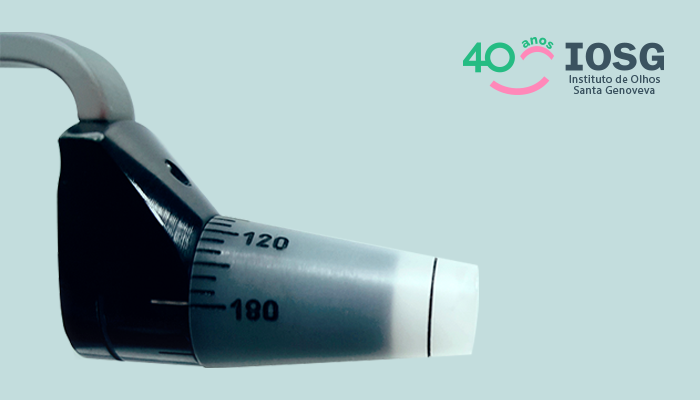
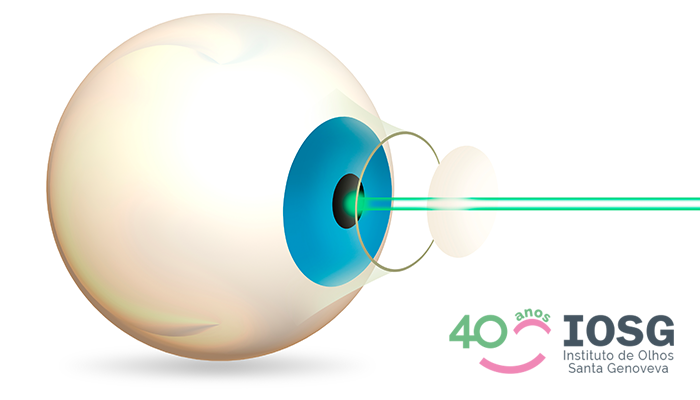
O que faz subir a pressão dos olhos?
O aumento da pressão intraocular causa lesões nas células nervosas do olho. Mas o que isso significa? Para que você seja capaz de ler este texto, a imagem da tela do seu celular ou computador, deve primeiro atravessar a córnea, …
Enxergar direito mantém a qualidade de vida ao envelhecermos (o que vc tem feito pelos seus olhos hoje?)
O desenvolvimento de uma sociedade será alcançado apenas quando for inclusivo para todas as idades. Essa é a ideia principal que a campanha do Dia Nacional do Idoso e do Dia Internacional da Terceira Idade, comemorados hoje – 1 de …
Primavera e os cuidados com a CONJUTIVITE ALÉRGICA
“É PRIMAVERA! Hoje o céu está tão lindo…” Assim foi feita a anunciação pelo Tim Maia, cheia de alegria, cores e amores. Mas para muitas pessoas, não são apenas rosas que a primavera traz, com ela vêm também as alergias. …
Retinoblastoma: a importância do diagnóstico precoce
Em um dia comum, sentada no chão brincando com o seu filho de 3 anos, uma mãe decide tirar fotos para enviar para a família. Mas algo parece estranho, ao ligar o flash da câmera, ela percebe um reflexo branco …
Conheça 4 tratamentos para RETINOPATIA DIABÉTICA
Você sabia que nós consumimos açúcares em diversos alimentos? No tradicional açúcar de mesa, no leite, e em carboidratos como pães, massas e arroz. Em condições normais, nosso organismo transforma esses tipos de açúcares em glicose, e a insulina ajuda …
Doenças Psiquiátricas & SÍNDROME DOS OLHOS SECOS
Tem dia que parece que não importa quantas vezes você piscar, seu olho ainda está seco, né? Pois bem, se isso é uma situação recorrente no seu dia-a-dia, é possível que você tenha Síndrome do Olho Seco. As lágrimas têm …
MIOPIA e outros erros refrativos podem alterar durante a gravidez. Saiba mais
Que a gravidez é um período de mudanças extremas no corpo da mulher, isso todo mundo sabe, mas sabia que ela também pode alterar a visão? Pois é, por mais incrível que pareça, sim, ela pode. Isso acontece por causa …
Retinopatia Diabética: É POSSÍVEL VOLTAR A ENXERGAR?
“Açúcar, tempero e tudo o que há de bom?” Na verdade, essa “mistura” pode ser interessante nos desenhos animados, porém na realidade, pode trazer mais prejuízo para sua saúde do que você imagina! As advertências para os males do excesso …
Tratamento a laser para ceratocone no IOSG
Visão embaçada, os contornos meio duplicados… normalmente esses são os sintomas que levam os pacientes a procurarem um oftalmologista. Apesar de parecer um astigmatismo mais acentuado, pode ser um caso de CERATOCONE. As pessoas com ceratocone têm um aumento progressivo …
Usar colírio TODO DIA faz mal pros olhos?
Com essa falta de chuva e as pessoas usando cada vez mais os computadores e celulares é compreensível que os olhos fiquem mais irritados e secos. Daí, já sabe né, sempre tem alguma indicação de um colírio de algum conhecido …