O uso do celular faz mal para a visão das crianças?
Amarelinha, pique-esconde, pega-pega, pipa… na nossa época, a diversão era na rua, ao ar livre. Hoje em dia, “brincadeira de criança” já tem um significado totalmente diferente. Os pequenos passam horas na frente das telinhas – TVs, tablets e celulares …
Existe câncer nos OLHOS?
Existe sim! Mas felizmente, não é tão comum. O mais presente entre os adultos é o MELANOMA DE CORÓIDE, e a cada 1 milhão de pessoas, apenas 10 desenvolvem esse tipo de tumor. Entretanto, as suas consequências são graves e …
Saiba quais são as doenças oculares mais frequentes na população negra
Muitas enfermidades possuem alguma relação genética (devido a alterações no DNA) e/ou hereditárias (passadas de pais para filhos). Dessa forma, dentro de uma mesma etnia algumas delas se destacam, o que é o caso da Anemia Falciforme, Hipertensão e Diabetes …
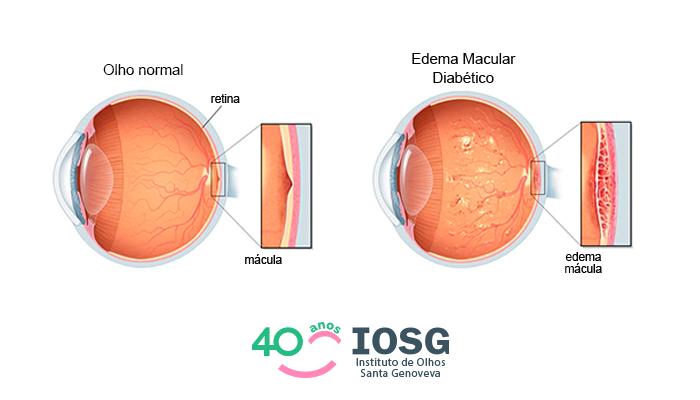
Edema Macular Diabético e outras doenças oculares causadas pelo diabetes
Na américa latina, mais de 40% das pessoas que têm diabetes, NÃO SABEM. E você deve ficar ainda mais atento: o Brasil é o 4º país com mais pessoas que não sabem que possuem a doença. E por que isso …
Mitos e verdades sobre o DALTONISMO
Cada pessoa tem uma forma única de ver o mundo. E às vezes, é no sentido literal. A retina é uma membrana que recobre a face interna dos nossos olhos, e é formada por dois tipos de células: os cones …